Chers amis, nous poursuivons l’année par une newsletter sur un thème d’actualité : les événements thrombotiques chez les patients hospitalisés pour COVID-19.
En décembre 2019, les premiers cas de syndrome de détresse respiratoire aigüe (SDRA) dû à un nouveau coronavirus 2 (SARS-CoV-2) se sont déclarés à Wuhan en Chine. La maladie COVID-19 s'est alors rapidement propagée dans le monde, en une nouvelle pandémie responsable de plus de 300 000 morts (1).
Des marqueurs biologiques d'activation de la coagulation ont été fréquemment observés chez patients avec COVID-19 (2-5). Ainsi, au-delà des complications pulmonaires de ce virus respiratoire, COVID-19 semble être associée à des complications thrombotiques à la fois veineuses et artérielles d'incidence supérieure à celles observées dans d'autres infections dont la grippe par exemple, et avec un impact sur le pronostic vital des patients.
Chez les patients en réanimation ou en soins intensifs, des taux de maladie veineuse thromboembolique (MVTE) ont été retrouvés augmentés, que ce soit sous d'embolies pulmonaires (EP) symptomatiques allant de 4,2 à 20,6% ou de thromboses veineuses profondes (TVP) de 2 à 11% (6-9). Cette augmentation du risque d'embolie pulmonaire en réanimation est évaluée à +14,4 % [IC95 %I 6,1–22,8 %] par rapport à une période similaire en 2019 et +13.1 % [IC95 % 1,9–24,3 %] par rapport aux patients en réanimation pour grippe (9). Enfin, dans une étude avec score de propension comparant les patients en syndrome de détresse respiratoire aiguë avec et sans COVID-19 le risque d'embolie pulmonaire était augmenté d'un OR de 6,2 [IC95 % 1,6–23,4] en cas de COVID-19 (10).
Etant donné l'augmentation du risque chez les patients en réanimation, nous avons choisi de présenter plus en détails les deux publications rapportant la prévalence de la MVTE dans des unités d'hospitalisation conventionnelle. Une connaissance plus précise de l'incidence des complications thrombotiques chez les patients atteints de COVID-19 hospitalisés hors-réanimation est importante afin d'en améliorer leur prise en charge et leur pronostic.
Incidence of venous thromboembolism in hospitalized patients with COVID-19.(6)
Saskia Middeldorp, Michiel Coppens, Thijs F. van Haaps, Merijn Foppen, Alexander P. Vlaar, Marcella C.A. Müller, Catherine C.S. Bouman, Ludo F.M. Beenen, Ruud S. Kootte, Jarom Heijmans, Loek P. Smits, Peter I. Bonta, Nick van Es. J Thromb Haemost. 2020.
doi: 10.1111/JTH.14888
METHODES
Il s'agit d'une étude rétrospective monocentrique (Centre Médical Académique d'Amsterdam) incluant tous les patients COVID-19 positifs consécutivement jusqu'au 12 avril 2020. COVID-19 était retenue devant la positivité d'une RT-PCR sur crachats ou prélèvement nasopharyngé ou en cas de négativité, après avis médical pluridisciplinaire devant des symptômes et/ou un scanner thoracique évocateurs.
Les patients étaient stratifiés sur la notion de passage en réanimation, définie par le recours à une ventilation mécanique.
Une thromboprophylaxie était réalisée chez tous les patients. En hospitalisation conventionnelle, ils recevaient une dose quotidienne de nadroparine 2850 UI ou 5700 UI en cas de poids supérieur à 100 Kg. A partir du 3 avril 2020, les patients en réanimation recevaient une dose double de nadroparine (2850 ou 5700 UI deux fois par jour). Un angioscanner thoracique était réalisé en cas de suspicion clinique d'EP. Un écho-Doppler veineux des membres inférieurs était réalisé de façon systématique pour 55 patients (28%).
Le critère de jugement principal était défini comme l'apparition d'une TVP proximale ou distale, d'une EP ou d'une thrombose d'autre site, notamment thrombose sur cathéters. Un des critères de jugement secondaires était l'apparition d'une thrombose veineuse symptomatique, excluant les découvertes sur examen écho-Doppler systématique.
RESULTATS
Entre le 2 Mars et le 12 avril 2020, 199 patients ont été hospitalisés pour COVID-19. Un patient était exclu en raison d'un transfert précoce dans un autre établissement. Parmi les 198 patients analysés, 75 patients (38%) étaient admis en réanimation. COVID-19 était confirmée par RT-PCR chez 173 patients (87%) et sur des arguments cliniques et radiographiques chez 25 patients (13%).
L’âge moyen était de 61±14 ans et 130 (66%) étaient des hommes. L'IMC médian était de 27 Kg/m² [24-31]. Comparés aux patients hospitalisés en unité conventionnelle, ceux en réanimation étaient plus souvent des hommes (77% vs 59% p=0,011).
La thromboprophylaxie était instaurée chez 167 patients (84%) alors que 19 patients (9,6%) poursuivaient leur anticoagulation curative antérieure.
Au 30 avril 2020, 136 patients (69%) étaient sortis d'hospitalisation, 38 patients (19%) étaient décédés, les autres étaient toujours hospitalisés.
Avec une durée médiane de suivi de 7 jours [3–13], 39 patients (20%, IC95% 15–26) avaient présenté un épisode de MVTE : une EP avec ou sans TVP pour 13 patients (6,6%), une TVP proximale pour 14 (7,1%), une TVP distale pour 11 (5,6%) et une TVP des membres supérieurs pour 1 (0,5%). Tous étaient sous thromboprophylaxie. Il n'était pas noté de diminution significative du taux de MVTE lors de la période où les patients bénéficiaient d'une thromboprophylaxie majorée en réanimation. Aucun patient bénéficiant d'une anticoagulation au long cours n'avait présenté de MVTE.
La MVTE était symptomatique chez 25 patients (13%) et sur examen systématique pour 14 (7,1%). La proportion de MVTE était plus élevée chez les patients en soins intensifs (HR 7,9, IC95% 2,8–23). Sur les 25 patients avec MVTE symptomatique 21 (28%) étaient en réanimation, 4 (3.3%) en hospitalisation conventionnelle (HR 3,9, IC95% 1,3–12). Le diagnostic de MVTE symptomatique survenait en médiane à 7 jours [5–9] de l'admission. La présence d'une MVTE était significativement liée à la mortalité (HR 2,4, IC95% 1,02–5,5) après ajustement sur l'âge, le sexe, la durée en réanimation.
Concernant l'analyse du risque compétitif en tenant compte des décès, l'incidence cumulée de MVTE symptomatique était à 7, 14 et 21 jours respectivement de 10% (IC95% 5,8–16), 21% IC95% (14–30) et 25% (IC95% 16–36).
Les facteurs de risque de MVTE retrouvés étaient le séjour en réanimation (HR 8.9, IC95% 3,2–25), un rapport neutrophiles / lymphocytes plus élevé (HR 1,7, IC95% 1,2–2,5) et des D Dimères plus élevés (HR 1,4, IC95% 1,1–1,9) après ajustement sur l’âge, le sexe et le séjour en réanimation.
DISCUSSION
Cette étude montre chez les patients atteints de COVID-19 un risque de MVTE symptomatique de 28% en réanimation et 3% en hospitalisation conventionnelle malgré une thromboprophylaxie. La survenue d'une MVTE symptomatique ou non (20%) était associée un risque accru de mortalité.
Ce données sont concordantes avec les autres séries internationales (Chine, Pays-Bas, France, Italie).
En réanimation, le nombre de MVTE était majoré par la pratique d'explorations systématiques mais le risque se maintenait en ne prenant en compte que les évènements symptomatiques.
Au vu de données préliminaires, un changement de pratique s'est opéré dans la pratique quotidienne des auteurs au cours de la période de recueil des données patients. Une recherche systématique par écho-Doppler veineux a été réalisée pour les patients en réanimation tous les 5 jours et 10 jours avant la fin du recueil chez tous les patients hospitalisés en service conventionnel. Ce changement a induit des diagnostics de thrombose veineuse asymptomatique uniquement en réanimation. Globalement la MVTE symptomatique reste d'incidence plus élevée que celle habituellement constatée pour une infection virale ou bactérienne.
Une adaptation de la thromboprophylaxie chez les patients COVID-19 et en particulier en réanimation, pourrait se justifier au vu du nombre de thromboses constatées malgré une thromboprophylaxie classique. Il n'est cependant encore pas démontré qu'une prophylaxie majorée diminue l'incidence de la MVTE ou de la mortalité.
De plus, les patients atteints de formes sévères de COVID-19 présentent également souvent des facteurs de risque hémorragique, le bénéfice clinique net n'est de ce fait pas démontré. Plusieurs essais cliniques sont actuellement en cours afin de déterminer la posologie optimale d'anticoagulant suivant la gravité de l'atteinte ou du taux de D Dimères.
Les auteurs soulignent l'importance de la mise en place moyens diagnostiques pertinents de la MVTE chez ces patients, car il existe un chevauchement des symptômes respiratoires dus à l'atteinte virale avec ceux dus aux complications thrombotiques, rendant la démarche diagnostique souvent difficile. Le dépistage systématique de la MVTE chez les patients atteints de COVID-19 devra être évalué en termes de bénéfice ou non sur la réduction de la morbi-mortalité.
Venous and arterial thromboembolic complications in COVID-19 patients admitted to an academic hospital in Milan, Italy. (8)
Lodigiani, C., Lapichino, G., Carenzo, L., Cecconi, M., Ferrazzi, P., Sebastian, T., et al. Venous and arterial thromboembolic complications in COVID-19 patients admitted to an academic hospital in Milan, Italy. Thromb. Res. 191, 9–14.
doi: 10.1016/j.thromres.2020.04.024
METHODES
Etude rétrospective incluant, les patients positifs pour SARS-CoV-2 consécutivement admis à l’hôpital universitaire de Milan entre le 13/2 et le 10/4/2020.
Le critère de jugement principal regroupait les évènements symptomatiquessuivants :
- Embolie pulmonaire (EP) ;
- Thrombose veineuse (TVP) ;
- AVC ischémique ;
- Syndrome coronarien aigu et infarctus du myocarde.
Le critère de jugement secondaire était la présence d'une coagulation intravasculaire disséminée (CIVD) définie par le score de l’ISTH ≥ 5. Les paramètres biologiques de thrombose (plaquettes, D-dimères, temps de prothrombine, fibrinogène) ont été recueillis pour l’ensemble des patients.
RESULTATS
Trois cent quatre-vingt-huit patients ont été inclus (âge médian 66 ans [55–85], 68% d’hommes), dont 61 patients (16%) en réanimation. En réanimation, 100% des patients recevaient au moins une thromboprophylaxie par héparine de bas poids moléculaire, contre 85% en hospitalisation conventionnelle : dose prophylactique 41%, dose intermédiaire 21%, dose curative 23%.
Vingt-huit cas (7,7%) cas de thrombose ont été rapportés. En réanimation, 4 patients avec MVTE (8,3%) dont 2 EP, 1 TVP proximale isolée, 1 thrombose sur cathéter. En hospitalisation conventionnelle, 12 patients avec MVTE (3,8%) dont 8 EP, 3 TVP proximales, 1 TVP distale. Par ailleurs, 9 AVC (dont 1 patient avec infarctus cérébral et embolie pulmonaire) et 4 infarctus du myocarde. La moitié des évènements étaient précoces, diagnostiqués dans les 24h suivant l’admission à l’hôpital. Seuls 8 (2,1%) patients remplissaient les critères de CIVD. Point important, aucune complication hémorragique n’a été rapportée dans cette série.
CONCLUSION
Cet article souligne les conséquences importantes de l’activation de la coagulation en cas d’infection à SARS-CoV2. Il est notamment souligné la prévalence particulièrement élevée de ces évènements (thromboses veineuses profondes, embolies pulmonaires, infarctus cérébraux et infarctus du myocarde) parmi les patients infectés. Une des originalités de ce travail est d’avoir recueilli l’ensemble des évènements thrombotiques veineux et artériels. La thromboprophylaxie n’empêchait pas ces événements, en grande partie parce que ceux-ci se constituaient souvent avant l’admission à l’hôpital et étaient diagnostiqués dès le premier jour d’hospitalisation.
Perspectives
Ces deux études ont retrouvé des taux de MVTE symptomatiques entre 3,3% et 3,8%, ce qui est supérieur aux données de la littérature chez les patients hospitalisés pour affection médicale aiguë en dehors des soins intensifs avec 1% d'EP symptomatique sans thromboprophylaxie et 0,6% avec, et 0,4% de TVP proximale sans thromboprophylaxie et 0,1% avec (11). Point important, ces données compilées sont à 30 jours après sortie d'hospitalisation, alors que pour les patients COVID-19 c'est en cours d'hospitalisation, dans un délai médian de 7 jours que le diagnostic est posé. Seules les études prospectives randomisées évaluant des stratégies de thromboprophylaxie à dose supérieure à la posologie préventive habituelle seront à même de redéfinir la stratégie thérapeutique chez ces patients, et permettront d'évaluer l'augmentation du risque hémorragique et le bénéfice clinique net : NCT04394377; NCT04393805; NCT04377997; NCTR04373707; NCT04372589; NCT04367831; NCT04366960; NCT04359277; NCT04354155; NCT04345848. Toutefois toutes ces études ne répondront pas à la question de la stratégie à adopter en ville et en ambulatoire pour les patients sortant des urgences, mais pour cela nous avons une prise de position de la SFMV (12).
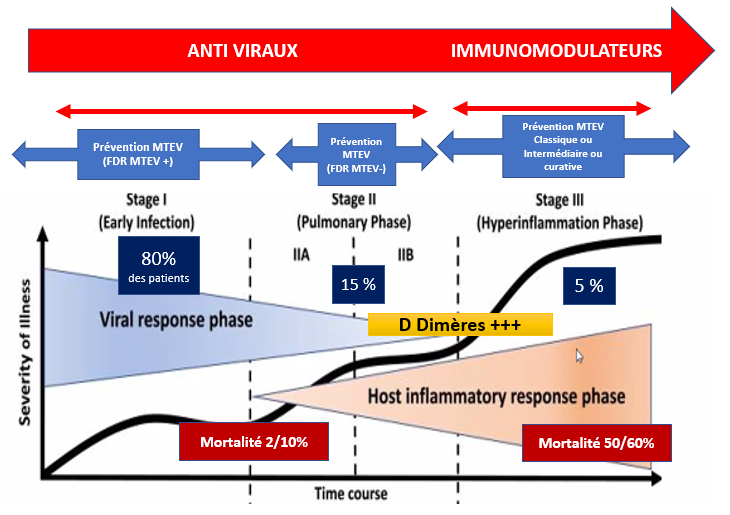
Phases cliniques de l’infection à SARS-CoV-2 et prévention de la MTEV.
Figure adaptée de Hasan K. Siddiqi, and Mandeep R. Mehra. COVID-19 illness in native and immunosuppressed states: A clinical−therapeutic staging proposal. JHLT 2020
Références
1. World Health Organization. Coronavirus disease (COVID-19) Pandemic. https://www.who.int/emergencies/diseases/novel-coronavirus-2019.
2. Chen, N. et al. Epidemiological and clinical characteristics of 99 cases of 2019 novel coronavirus pneumonia in Wuhan, China: a descriptive study. Lancet Lond. Engl. 395, 507–513 (2020).
3. Guan, W. et al. Clinical Characteristics of Coronavirus Disease 2019 in China. N. Engl. J. Med. 382, 1708–1720 (2020).
4. Wang, D. et al. Clinical Characteristics of 138 Hospitalized Patients With 2019 Novel Coronavirus–Infected Pneumonia in Wuhan, China. JAMA 323, 1061 (2020).
5. Zhou, F. et al. Clinical course and risk factors for mortality of adult inpatients with COVID-19 in Wuhan, China: a retrospective cohort study. Lancet Lond. Engl. 395, 1054–1062 (2020).
6. Middeldorp, S. et al. Incidence of venous thromboembolism in hospitalized patients with COVID-19. J. Thromb. Haemost. n/a,.
7. Klok, F. A. et al. Incidence of thrombotic complications in critically ill ICU patients with COVID-19. Thromb. Res. (2020) doi:10.1016/j.thromres.2020.04.013.
8. Lodigiani, C. et al. Venous and arterial thromboembolic complications in COVID-19 patients admitted to an academic hospital in Milan, Italy. Thromb. Res. 191, 9–14 (2020).
9. Poissy, J. et al. Pulmonary Embolism in COVID-19 Patients: Awareness of an Increased Prevalence. Circulation CIRCULATIONAHA.120.047430 (2020) doi:10.1161/CIRCULATIONAHA.120.047430.
10. Helms, J. et al. High risk of thrombosis in patients with severe SARS-CoV-2 infection: a multicenter prospective cohort study. Intensive Care Med. 1–10 (2020) doi:10.1007/s00134-020-06062-x.
11. Schünemann, H. J. et al. American Society of Hematology 2018 guidelines for management of venous thromboembolism: prophylaxis for hospitalized and nonhospitalized medical patients. Blood Adv. 2, 3198–3225 (2018).
12. Khider, L. et al. Proposal of the French Society of Vascular Medicine for the prevention, diagnosis and treatment of venous thromboembolic disease in outpatients with COVID-19. JMV-J. Médecine Vasc. S2542451320302625 (2020) doi:10.1016/j.jdmv.2020.04.008.
